(обзор)
Емфиземът е прогресивна, инвалидизираща болест. Характеризира се с деструкция на белодробната тъкан като резултат от възпаление, причинено при повечето пациенти от експозиция и инхалация на вредни вещества за продължителен период. Най-честата причина за това състояние е тютюнопушенето, докато други фактори (генетични, професионални, околна среда) заемат малко над 10% от етиологията на емфизема1. Въпреки масираните обществени здравни инициативи, целящи да намалят употребата на цигари, свързаните с тютюнопушенето белодробни болести остават значима причина за инвалидизация и смърт в целия свят. Поради големия брой настоящи и нови пушачи се предполага, че емфиземът ще остане водеща причина за болестност и смъртност за години напред2.
Емфиземът е уникално сред компонентите на хроничната обструктивна белодробна болест (ХОББ) състояние. То включва необратима деструкция на алвеоларната тъкан за разлика от други клинични форми като астма и хроничен бронхит, които засягат предимно дихателните пътища (ДП). При емфизема тъканната увреда, причинена от хроничното възпаление, води до намаление на белодробния еластицитет, прогресивна хиперинфлация и „gas trapping” („блокиран газ”) поради преждевременно затваряне на малките ДП. Дихателният капацитет при усилие е намален, тъй като способността да се поеме въздух дълбоко е компрометирана. Пациентите изпитват хроничен недостиг на въздух, ограничен физически капацитет и влошено качество на живот. Тъй като основният дефект при емфизем е хиперинфлацията, причинена от деструкция на еластичната тъкан, конвенционалното медицинско лечение, състоящо се от бронходилататори и противовъзпалителни средства като цяло е с ограничена полза1,3.
Хирургичното лечение за емфизем, включващо хирургична редукция на белодробния обем (ХРБО) и белодробна трансплантация, са методи за лечение на пациенти с авансирала болест. Увредените зони на белия дроб се резецират, за да се увеличи дихателния капацитет и да се намали белодробната хиперинфлация. Независимо дали се осъществява през медианна стернотомия или по-малко инвазивната видео-асистирана торакоскопия, ХРБО е значима хирургична интервенция при обичайно възрастна популация с ограничен дихателен капацитет и често значима коморбидност. ХРБО е с доказана полза при подбрани пациенти, при които резекцията на увредената тъкан директно решава проблема с белодробната хиперинфлация4-6. Чрез възстановяване на възможно най-доброто съотношение между белия дроб и гръдната стена ХРБО намалява блокирания газ, подобрява еластичните сили, повишава експираторния поток и позволява на гръдната клетка и диафрагмата да функционират по-ефективно. Клинично, това води до намаление на диспнеята, подобрение на капацитета при усилие и качеството на живот. Ползите от редукцията на белодробния обем чрез хирургична резекция са потвърдени в едноцентрови проучвания и в мултицентровото National Emphysema Treatment Trial (NETT) – контролирано рандомизирано клинично проучване при 1218 пациенти в 17 центъра в САЩ7.
NETT демонстрира, че подбрани пациенти, рандомизирани за ХРБО, показват значимо подобрение в белодробната функция, капацитетът при усилие и качеството на живот. Същевременно обаче NETT разкрива, че ХРБО е свързана с висока честота на сериозни сърдечни и белодробни усложнения и няма полза при всички пациенти с напреднал емфизем8,9. Петдесет и девет процента от пациентите, включени в NETT, преживяват значими сърдечни и дихателни усложнения през първите 30 дни след операцията. Някои пациенти с тежък емфизем имат по-лош изход след хирургичната интервенция. Пациентите с маркантна редукция на ФЕО1 (<20% от предвидения) и хомогенна болест или намален дифузионен капацитет (<20% от предвидения) показват статистически значимо нарастване на 90-дневната смъртност след ХРБО10. Анализите разкриват също тенденция към нарастване на смъртността след ХРБО при пациенти с не-горнодялов емфизем и висок капацитет при усилие. Така, въпреки потенциалните ползи, годишно в САЩ са осъществени по-малко от 300 случаи на ХРБО и също толкова малък брой в Европа11.
Хирургичната процедра е асоциирана със съществен риск. Постоперативната 3-месечна смъртност е 5-10%, а честотата на нелеталните оперативни усложнения клони към 60%. Средната продължителност на болничния престой за ХРБО е 10 дни (между 8-14 дни) в САЩ, 22 дни (между 4-161 дни) в Канада и 14.5 дни (между 9-35 дни) в Европа12,13.
Белодробната трансплантация също подобрява белодробните функции, симптомите, функционалния капацитет и качеството на живот при пациенти с авансирал емфизем, но е възможна за около 2000 пациенти годишно поради ограничение на органната наличност и достъпа до специализирани центрове (трето ниво). ХОББ е основна индикация за трансплантация при приблизително 37% от пациентите, претърпели операция14. Въпреки че едностранната белодробна трансплантация остава доминантната хирургична терапия за напреднала ХОББ, пропорцията на пациенти с билатерална трансплантация продължава да нараства15. Освен това, трансплантацията често няма значими ефекти върху общата смъртност при емфизем. Хроничното отхвърляне остава основният неразрешен проблем сред пациентите с белодробна трансплантация и се асоциира с 50% 5-годишна смъртност14.
Поради гореизброените причини са въведени минимално инвазивни техники като метод за редукция на белодробния обем без нужда от отворена торакотомия. В процес на оценка са различни методи за ендоскопска редукция на белодробния обем (ЕРБО), конкурентни по резултати на ХРБО, но без хирургична морбидност. Понастоящем ендоскопските техники са различни в зависимост от компютър-томографската (КТ) морфология на подтипа емфизем. За лечение на хетерогенна болест обратимите блокиращи техники се конкурират с обратими и необратими неблокиращи устройства. Създаването на комуникация между сегментните бронхи и емфизематозния белодробен паренхим има за цел да осигури екстра-анатомични пътища за експирационния въздушен поток и се фокусира върху пациенти с хомогенни емфизематозни промени.
Целта на този обзор е да представи преглед на ендоскопските техники за РБО и наличните клинични данни и резултати.
Видове бронхоскопска редукция на белодробния обем
Съществуват пет основни категории процедури на бронхоскопска РБО:
еднопосочни ендобронхиални клапи (ЕБК)
стентове за байпас на ДП
биологична и полимерна РБО
аблация с термална пара
ендобронхиални пружини
Ендобронхиални клапи
Ендобронхиалните клапи (ЕБК) са най-широко проучените техники. Те са саморазтварящи се, еднопосочни клапи, налични в различни размери и се поставят в сегментни или лобарни бронхи през фиброоптичен или ригиден бронхоскоп. ЕБК позволяват ексхалацията и дренажа на секретите, но не и навлизане на въздух по време на вдишване. Налични са два различни модела ЕБК: Zephyr (Pulmonx, Inc.) и IBV (Spiration, Inc.). Клапите се изваждат лесно при нужда, правейки процедурата потенциално реверзибилна.
Ендобронхиални клапи Zephyr
След няколко неконтролирани проучвания (15-19), в САЩ и Европа е проведено широко проспективно мултицентрово проучване, наречено Ендобронхиални клапи за палиация на емфизема – Endobronchial Valve for Emphysema Palliation Trial (VENT) (20,21), прилагащо клапите Zephyr (фиг.1). Резултатите от проучването, проведено в САЩ, са публикувани през 2010 г.20 Включени са само пациенти с хетерогенен емфизем, а пациентите с DLCO под 20% са изключени. Хетерогенността на емфизема се базира на КТ, която е използвана и за избор на таргетен сегмент. Чрез КТ се анализира и завършеността на междулобарните фисури (което има отношение към колатералната междулобарна вентилация).
Фиг. 1. Ендобронхиална клапа Zephyr
Рандомизирани са 321 пациенти в съотношение 2:1 да получат ЕБК срещу стандартни грижи след белодробна рехабилитация. Клапите са поставени унилатерално, в лобарни или сегментни бронхи, като целта е пълна изолация на лоба. На 6-я месец са отбелязани първите резултати в групата с ЕБК: ФЕО1 е подобрен в сравнения с контролите с 6.8%, а разстоянието на 6-минутния тест с вървене (6-МТВ) – с 5.8%. Въпреки статистическата достоверност, в абсолютни условия ползата е скромна – промяна на ФЕО1 между групите от 60 ml и 19 m на 6-МТВ – и следователно със съмнителна клинична значимост. На 90-ия ден групата с ЕБК има нарастваща честота на екзацербациите на ХОББ, изискващи хоспитализация (7.9 срещу 1.1%) и хемоптиза (6.1срещу 0%). Честотата на пневмония в таргетния лоб в групата с ЕБК е 4.2% на 12-ия месец.
Пациентите с по-изявена хетерогенност на емфизема и завършени фисури са с много по-добър терапевтичен отговор. Например за групата със силно хетерогенен емфизем разликата във ФЕО1 между подгрупата с ЕБК и контролната група нараства до 10.7%. Ако фисурите са изцяло завършени на КТ, подобрението на ФЕО1 на 6-ия месец е 16.2 срещу 2%, ако фисурите са непълни.
Това показва важността на завършените фисури за успеха на ЕБК. Така, въпреки че обобщените резултати от проучването, VENT са разочароващи, те идентифицират клинико-образен фенотип, който би имал полза от тази процедура, т.е. пациенти със интактни завършени фисури и по-голяма хетерогенност между лобовете. При непълни фисури ЕБК не биха имали полза 20-22.
Резултатите от проучването на европейската кохорта на VENT са публикувани отделно през 2012 г.21 Дизайнът на проучването е подобен на този в САЩ с изключение на това, че допълнително изследван фактор е целостта на лобарната оклузия, установена на последваща КТ. Ако клапите са разположени така, че няма наличие на въздух между тях и бронхиалната стена, лобът се счита за изцяло изолиран. Непълната лобарна оклузия би позволила известно количество въздух да прониква в таргетния лоб и така намалява ползата от процедурата. Обобщените резултати са почти същите като на тези в американското проучване; същевременно при пациенти с изцяло завършени фисури (една трета от всички) и добре поставени клапи (постигната пълна оклузия), резултатите са по-впечатляващи. Обемът на таргетния лоб намалява със средно 80±30% и ФЕО1 нараства с поне (средно) 26%. Така европейското проучване VENT потвърждава важността не само на точния подбор на пациенти (с пълни фисури), но и на техническия успех (пълна лобарна изолация) като потенциален път за постигане на по-изявено клинично подобрение. Интересен факт в Европейската кохорта е, че хетерогенността на емфизема между таргетния лоб и съседния ипсилатерален лоб е така важна както целостта на фисурите и пълната лобарна изолация.
Концепция за колатералната вентилация
В здравия бял дроб е установено интерлобарно течение (въздушни потоци) (18-20), но в емфизематозния бял дроб са значително по-динамични (26). Дори и след технически пълна оклузия, таргетният лоб може да се изпълни от съседен лоб през наличните въздушни колатерали 24. Предполага се, че ЕБК имат минимална полза при наличието на колатерална вентилация. Следователно това е ключов фактор в предвиждането на успеха на ЕБК (22). Затова и изцяло завършените фисури са като сурогат (заместител) при липса на колатерална вентилация. Създадена е ендобронхиална катетърна система (Chartis, Pulmonx, Inc.) за оценка на колатералната вентилация. Това е добре толериран и ефективен метод за предикция на отговора от лечението с ЕБК (27). Очаква се този метод да играе роля и в оценка на целостта на фисурите и подбора на пациентите.
Клапи Spiration
Интрабронхиалните клапи (ИБК) – IBV, Spiration, Inc. са изследвани по различен начин. За разлика от Zephyr, които са поставяни унилатерално с намерението да постигнат пълно изключване на лоба, ИБК са проучени чрез поставянето им билатерално в горните лобове, оставяйки отворен лингуларния бронх и умишлено избягвайки пълна лобарна оклузия (фиг. 2)28. В наскоро публикувано проучване в Европа 37 пациенти са с поставени ИБВ, а при 36 е направена бронхоскопия без поставяне на клапи („фалшива” бронхоскопия)29. След 3 месеца не се установява значима разлика в белодробните функции, задуха или качеството на живот. Това проучване подчертава, че подходът с ЕБК без лобарна оклузия е неефективен 30. Друго проспективно пилотно проучване сравнява унилатералния срещу парциалния билатерален подход на ЕРБО; резултатите ясно подкрепят пълната унилатерална лобарна оклузия, въпреки малкия размер на извадката31.
Фиг. 2. Интрабронхиална клапа Spiration
С появата на повече данни ролята на ЕБК става все по-добре определена, с вероятно максимална полза при пациенти с хетерогенен емфизем с интактни пълни фисури и липса на колатерална вентилация, особено ако е постигнат технически успех с лобарна оклузия и ателектаза. При такива пациенти подобрението на ФЕО1 може да е аналогично на това при подгрупата с благоприятни резултати с хирургична РБО от проучването NETT 32. В действителност малка група проучвания са демонстрирали значима полза по отношение на преживяемостта при пациенти с пълна лобарна ателектаза след унилатерално поставяне на ЕБК, затова са необходими бъдещи проспективни проучвания. ЕБК са използвани и за намаляване на персистиращо изтичане на въздух при рецидивиращ спонтанен пневмоторакс, при пациенти с алфа1-антитрипсинов дефицит като преход към трансплантацията и при остра дихателна недостатъчност поради булозен емфизем при пациенти, неподходящи за хирургични интервенции33-36.
Основните ключови точки от дискусията върху ЕБК са:
Те са еднопосочни клапи и могат да се поставят и изваждат през флексибилен или ригиден бронхоскоп.
Страничните ефекти включват екзацербация на ХОББ, хемоптиза и пневмония.
Оценката на колатералната вентилация и целостта на междулобарните фисури е основен предиктивен фактор за добър терапевтичен отговор.
Ползата е максимална, ако са постигнати оклузия и ателектаза на таргетния лоб.
Ползата е минимална при неосъществена или непостигната пълна оклузия на лоба.
Стентове за байпас на дихателните пътища
Чрез тази техника се осъществява пасаж между емфизематозните белодробни тъкани и бронхите така, че прераздутия лоб да се освободи през байпаса, с намаляване на остатъчния обем (ОО) и блокирания газ 37,38. Този метод е предназначен за пациенти с хомогенен емфизем. Процедурата включва три стъпки: определяне на зона от сегментни бронхи, която е свободна от кръвоносни съдове чрез използване на Доплер-сонда; фенестрация на стената на бронха с пункционна игла и балонна дилатация; освобождаване на импрегниран с paclitaxel стент за запазване на байпаса 39. Проучване при 35 пациенти с хомогенен емфизем показва ограничена ефективност на 6-я месец с изключение на забележителни резултати при пациенти с изходно съотношение ОО/ТБК (тотален белодробен капацитет) под 67%.
Проучването Exhale Airway Stents for Emphysema (EASE), публиквано през 2011 г. изследва тази подгрупа в детайли чрез включване на пациенти с хомогенен емфизем и отношение ОО/ТБК под 65%40. Всички включени пациенти са провели дихателна рехабилитация и са рандомизирани в съотношение 2:1 за процедура с байпас (n=208) срещу „симулирана” ФБС (без байпас) (n=107). На 6-я месец не се установява значимо подобрение във ФВК или в степента на диспнея, отчетена по MRC скалата. Интересно е, че на ден 1 от процедурата е отбелязано значимо подобрение на физиологичните параметри (ФЕО1, ОО и ОО/ТБК), което потвърждава физиологичната обосновка на процедурата, но ефектите не се задържат задълго. На 6-ия месец анализът на пациенти с КТ показва значима загуба на стентовете поради експекторация и/или парциална или тотална оклузия на останалите на място стентове със секрет или гранулации.
Все още няма дългосрочно доказани ползи от тази процедура. Бъдещата употреба на стентовете за байпас на ДП изисква подобрения – както технически в дизайна на стента, така и процедурни – така, че постигнатите резултати да бъдат с дълготраен ефект.
Биологична и полимерна редукция на белодробния обем
Това е техника на бронхоскопска инстилация (вливане) на биодеградиращ гел в суб-сегментните бронхи с цел да се предизвика възпаление, цикатрикс и колапс на третирания белодробен сегмент41,42. Тъй като белодробният паренхим се превръща в цикатрикс и се изключва, това блокира междуалвеоларните и бронхиоло-алвеоларните колатерали и блокира ефекта на колатерната вентилация. Същевременно, за разлика от ЕБК, коити могат лесно да се извадят, биологичната РБО е нереверзибилна. Първоначалните проучвания при хомогенен и хетерогенен емфизем показват скромно подобрение, като ефектите изглежда са доза-зависими42,44. Екзацербации на ХОББ, свързани с процедурата, са наблюдавани при 22% от пациентите и почти всички пациенти (89%) имат самоограничаващ се остър системен възпалителен отговор (температура, левкоцититоза, неразположение) с инфилтрати на рентгенографията.
Полимерната РБО (ПРБО) работи на същия принцип, с изключение на това, че синтетичния полимер се инжектира бронхоскопски на мястото на биодеградиращия гел. Пилотно проучване с малък брой пациенти с хетерогенен емфизем показва аналогични резултати (ФЕО1 подобрение от 15% при пациенти в стадий 3 по GOLD)45. Скорошно публикуван анализ на 28 пациенти, които са третирани с ПРБО показва, че целостта на фисурите не оказва влияние върху ефективността на тази процедура46. Това отново потвърждава, че за разлика от ЕБК, при които наличието на колатерна вентилация проваля ефекта от процедурата, биологичната и полимерната РБО може да са от полза при такива пациенти. Понастоящем се провежда обширно проучване при пациенти с предимно горнодялов хетерогенен емфизем, което може би ще осигури повече дефинитивни отговори.
Бронхоскопска аблация с термална пара
Това е бронхоскопска техника, подобна с концепцията на биологичната РБО; прецизно определена доза термална енергия се освобождава като пара в таргетните ДП. Тази термална увреда води до възпаление, цикатрикс и перманентна ателектаза, а така и до РБО. Лесно е да се предположи, че тази техника също е нереверзибилна и не се ограничава от колатерна вентилация. Клиничните данни при хора все още са силно ограничени. Най-обширното проучване към днешна дата е публикувано през 2012 г.47. То включва 44 пациенти с доминантен в горни дялове хетерогенен емфизем; проучването е с едно рамо, отворен етикет, за безопасност и ефективност, което оценява унилатерална бронхоскопска аблация с термална пара (БАТП). На 6-я месец средния ФЕО1 се подобрява с 141 мл (17%), третираните лобове се свиват със средно 48% и има сигнификантно подобрение на диспнеята. Най-честите странични ефекти са респираторни по природа (екзацербация на ХОББ, пневмония и хемоптиза). Същевременно, тъй като значим процент от пациентите развиват възпалителни реакции като отговор на самата термална увреда (треска, инфилтрати и т.н.), не е ясно как тези прояви са точно разграничени от пневмония или екзацербация на ХОББ. Нужни са още данни, за да се потвърдят установените факти с белодробни биопсии и контролно рамо. Както и при ПРБО интегритета на фисурите няма ефект върху БАТП48.
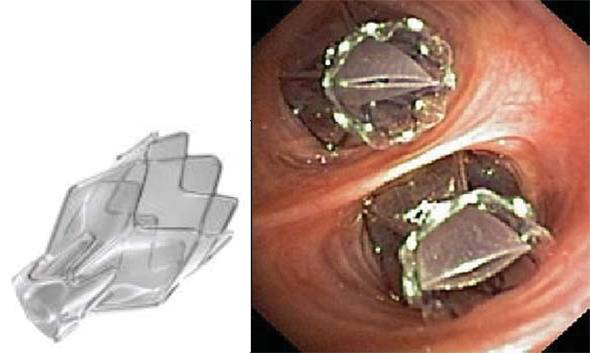
Това са вид нитинолови импланти (фиг. 3), които се поставят в бронхиалното дърво под флуороскопичен контрол, разгъват се по дължина на бронха и водят до РБО. Пружините са направени в различни дължини и се поставят по няколко в лоб. Клиничните данни са ограничени до малки пилотни проучвания, които изучават възможността, безопасността и ефикасността на метода. В пилотно проучване при 11 пациенти клинични подобрения са наблюдавани само при хетерогенен емфизем49. Второто проучване – наскоро публикувано – включва 16 пациенти с хетерогенна болест, предимно в горни лобове50. Основните странични събития са умерена хемоптиза (12/16 пациенти), транзитолна гръдна болка и екзацербация на ХОББ, предимно в първия месец след процедурата.
Фиг. 3. Ендобронхиални пружини
На 6-я месец има подобрения във ФЕО1 (15%) и ФВК (13%) и намаляване на ОО (11%) със скромно футкционално подобрение. Все още непубликувани данни от скорошно проучване във Великобритания, в което 23 пациенти са рандомизирани за лечение с пружини срещу 24 пациенти с най-добри медицински грижи, показва значимо подобрение в групата с ендоскопските устройства (Първите резултати са подобрение в сбора точки от St. George’s Respiratory Questionnaire на 90-и ден и подобрение в разстоянието на 6-МТВ (+70м) и ФЕО1 (+ 13%). Пружините си работят независимо от колатерална вентилация, но опитът с тях все още е в зародиш и са необходими големи рандомизирани проучвания, преди да се направят стабилни изводи.
Иновациите в бронхоскопските техники за РБО прогресират, но тяхната роля, ако има такава, в поведението при пациенти с авансирал емфизем все още се определя. Трябва да се подчертаят някои ключови точки:
Тези процедури са проучвани предимно при пациенти с емфизем с ФЕО1 под 50% и значим обем блокиран газ, с маркантна диспнея, базирана на обективни срокове. Важно е, че са изключени пациенти с DLCO под 20%, затлъстяване и тези със сигнификантна коморбидност като пулмонална хипертония, белодробен карцином, активна или рецидивиращи респираторни инфекции и хронично РаСО2 над 50-60 mmHg (фиг. 4).
Компютърната томография играе централна роля за преценка на хетерогенността на емфизема, избора на таргетния лоб (лобове) и за избора на процедура, например базирана на целостта на фисурите. В този аспект е необходима колаборация с опитни рентгенолози.
Оценката на колатералната вентилация е критична22,30,51. Когато колатералната вентилация липсва, добре поставени ЕБК могат да осигурят значим терапевтичен ефект. Обратно, при наличие на колатерална вентилация няма място за ЕБК. При такива пациенти може да се обсъдят алтернативни техники: полимери, пружини или аблация с термална пара. Изборът между тях ще стане ясен след бъдещи проучвания. Засега не се препоръчват стентовете за байпас на ДП.
Обобщено, данните са съвсем ограничени и трябва да се отбележи, че нито една от изброените техники не е одобрена от Агенцията по храни и лекарства на САЩ. Следователно те трябва да се прилагат само в контекста на клинични проучвания или при отделни пациенти с помощта на експерти в тези техники.
Фиг. 4. Различни бронхоскопски възможности за обемна редукция заедно с подбор на пациентите. Включващите и изключващите критерии не са изчерпателни и са избрани от различни проучвания, за да демонстрират принципния подбор на пациенти за клиничните проучвания. Отбелязана е ключовата роля на КТ в оценката на структурата на болестта. Колатералната вентилация може да се оцени чрез целостта на фисурите и/или ендобронхиална катетърна система. А1АТ- α1-антитрипсин; ХОББ-хронична обструктивна белодробна болест; КТ – компютърна томография; DLCO – дифузионен капацитет за въглеродния монооксид; ЕБК – ендобронхиални клапи; ХРБО – хирургична редукция на белодробния обем; БХ – белодробна хипертония; ОО – остатъчен обем;ТБК- тотален белодробен капацитет.
Литература:
Standards for the diagnosis and care of patients with chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1995; 152: S77–S121.
Mannino DM, Buist AS: Global burden of COPD: risk factors, prevalence, and future trends. Lancet 2007; 370: 765–773.
Ambrosino N, Simonds A: The clinical management in extremely severe COPD. Respir Med 2007; 101: 1613–1624.
Fessler H, Permutt S: Lung volume reduction surgery and airflow limitation. Am J Respir Crit Care Med 1998; 157: 715–722.
Gelb AF, Brenner M, McKenna RJ Jr, Zamel N, Fischel R, Epstein JD: Lung function 12 months following emphysema resection. Chest 1996; 110: 1407–1415.
Gelb AF, McKenna RJ, Brenner M, Fischel R, Zamel N: Lung function after bilateral lower lobe lung volume reduction surgery for alpha1- antitrypsin emphysema. Eur Respir J 1999; 14: 928–933.
Fishman A, Martinez F, Naunheim K, Piantadosi S, Wise R, Ries A, Weinmann G, Wood DE: A randomized trial comparing lung-volume-reduction surgery with medical therapy for severe emphysema. N Engl J Med 2003; 348: 2059–2073.
Naunheim KS, Wood DE, Krasna MJ, De- Camp MM Jr, Ginsburg ME, McKenna RJ Jr, Criner GJ, Hoffman EA, Sternberg AL, Deschamps C: Predictors of operative mortality and cardiopulmonary morbidity in the National Emphysema Treatment Trial. J Thorac Cardiovasc Surg 2006; 131: 43–53.
Naunheim KS, Wood DE, Mohsenifar Z, Sternberg AL, Criner GJ, DeCamp MM, Deschamps CC, Martinez FJ, Sciurba FC, Tonascia J, Fishman AP: Long-term followup of patients receiving lung-volume-reduction surgery versus medical therapy for severe emphysema by the National Emphysema Treatment Trial Research Group. Ann Thorac Surg 2006; 82: 431–443.
Wood DE: Results of lung volume reduction surgery for emphysema. Chest Surg Clin North Am 2003; 13: 709–726.
Chang AC, Chan KM, Martinez FJ: Lessons from the national emphysema treatment trial. Semin Thorac Cardiovasc Surg 2007; 19: 172–180.
Criner G, Sternberg AL: National Emphysema Treatment Trial: the major outcomes of lung volume reduction surgery in severe emphysema. Proc Am Thorac Soc 2008; 5: 393– 405.
Hamacher J, Russi E, Weder W: Lung volume reduction surgery: a survey on the European experience. Chest 2000; 117: 1560–1567.
Meyers B, Patterson G: Chronic obstructive pulmonary disease: bullectomy, lung volume reduction surgery, and transplantation for patients with chronic obstructive pulmonary disease. Thorax 2003; 58: 634–638.
Wan IY, Toma TP, Geddes DM, et al. Bronchoscopic lung volume reduction for end-stage emphysema: report on the first 98 patients. Chest 2006; 129:518–526.
Wood DE, McKenna RJ Jr, Yusen RD, et al. A multicenter trial of an intrabronchial valve for treatment of severe emphysema. J Thorac Cardiovasc Surg 2007; 133:65–73.
Snell GI, Holsworth L, Borrill ZL, et al. The potential for bronchoscopic lung volume reduction using bronchial prostheses: a pilot study. Chest 2003; 124:1073–1080.
Toma TP, Hopkinson NS, Polkey MI, Geddes DM. Endobronchial volume reduction: a myth or a marvel? Semin Respir Crit Care Med 2004; 25:399–404.
Venuta F, de Giacomo T, Rendina EA, et al. Bronchoscopic lung-volume reduction with one-way valves in patients with heterogeneous emphysema. Ann Thorac Surg 2005; 79:411–416.
Sciurba FC, Ernst A, Herth FJ, et al. A randomized study of endobronchial valves for advanced emphysema. N Engl J Med 2010; 363:1233–1244.
Herth FJ, Noppen M, Valipour A, et al. Efficacy predictors of lung volume reduction with Zephyr valves in a European cohort. Eur Respir J 2012; 39:1334–1342.
Shah PL, Geddes DM. Collateral ventilation and selection of techniques for bronchoscopic lung volume reduction. Thorax April 2012; 67:285–286.
Van Allen C, Lindskogh G, Richter H. Collateral respiration: transfer of air collaterally between pulmonary lobules. J Clin Invest 1931; 10:559–590.
Macklem PT. Collateral ventilation. N Engl J Med 1978; 298:49–50.
Cetti EJ, Moore AJ, Geddes DM. Collateral ventilation. Thorax 2006; 61:371–373.
Morrell NW, Wignall BK, Biggs T, et al. Collateral ventilation and gas exchange in emphysema. Am J Respir Crit Care Med 1994; 150:635–641.
Herth FJ, Eberhardt R, Gompelmann D, et al. Radiological and clinical outcomes of using Chartis to plan endobronchial valve therapy. Eur Respir J 2012. doi: 10.1183/09031936.00015312. [Epub ahead of print]
Sternman DH, Mehta AC, Wood DE, et al. A multicenter pilot study of a bronchial valve for the treatment of severe emphysema. Respiration 2010; 79:222–233.
Ninane V, Geltner C, Bezzi M, et al. Multicentre European study for the treatment of advanced emphysema with bronchial valves. Eur Respir J 2012; 39:1319–1325.
Shah PL, Hopkinson NS. Bronchoscopic lung volume reduction for emphysema, where next? Eur Respir J 2012; 39:1287–1289.
Eberhardt R, Gompelmann D, Schuhmann M, et al. Complete unilateral versus partial bilateral endoscopic lung volume reduction in patients with bilateral lung emphysema. Chest 2012. doi: 10.1378/chest.11-2886. [Epub ahead of print]
Sanchez PG, Kucharczuk JC, Su S, et al. National Emphysema Treatment Trial redux: accentuating the positive. J Thorac Cardiovasc Surg 2010; 140:564–572.
Hopkinson NS, Kemp SV, Toma TP, et al. Atelectasis and survival after bronchoscopic lung volume reduction for COPD. Eur Respir J 2011; 37:1346e51.
Schiavon M, Marulli G, Zuin A, et al. Endobronchial valve for secondary pneumothorax in severe emphysema patient. Thorac Cardiov Surg 2011; 59:509–510.
Tuohy MM, Remund KF, Hilfiker R, et al. Endobronchial valve deployment in severe a-1 antitrypsin deficiency emphysema: a case series. Clin Respir J 2012. doi: 10.1111/j.1752-699X.2012.00280.x. [Epub ahead of print]
Sexton P, Garrett JE, Rankin N, Anderson G. Endoscopic lung volume reduction safely treats acute respiratory failure secondary to bullous emphysema. Respirology 2010; 15:1140–1145.
Choong CK, Cardoso PF, Sybrecht GW, Cooper JD. Airway bypass treatment of severe homogeneous emphysema: taking advantage of collateral ventilation. Thorac Surg Clin 2009; 19:239–245.
Choong CK, Macklem PT, Pierce JA, et al. Airway bypass improves the mechanical properties of explanted emphysematous lungs. Am J Respir Crit Care Med 2008; 178:902–905.
Cardoso PF, Snell GI, Hopkins P, et al. Clinical application of airway bypass with paclitaxel-eluting stents: early results. J Thorac Cardiovasc Surg 2007; 134:974–981.
Shah PL, Slebos DJ, Cordoso PFG, et al. Bronchoscopic lung-volume reduction with Exhale airways stents for emphysema (EASE trial): randomized, sham controlled multicentre trial. Lancet 2011; 378:997–1005.
Ingenito EP, Berger RL, Henderson AC, et al. Bronchoscopic lung volume reduction using tissue engineering principles. Am J Respir Crit Care Med 2003; 167:771–778.
Reilly J, Washko G, Pinto-Plata V, et al. Biological lung volume reduction. A new bronchoscopic therapy for advanced emphysema. Chest 2007; 131:1108–1113.
Crinier GJ, Pinto-Plata V, Strange C, et al. Biologic lung volume reduction in advanced upper lobe emphysema: phase 2 results. Am J Respir Crit Care Med 2009; 179:791–798.
Refaely Y, Dransfield M, Kramer MR, et al. Biologic lung volume reduction therapy for advanced homogeneous emphysema. Eur Respir J 2010; 36: 20–27.
Herth FJF, Gompelmann D, Stanzel F, et al. Treatment of advanced emphysema with emphysematous lung sealant (AeriSeal). Respiration 2011; 82:36–45.
Magnussen H, Kramer MR, Kirsten AM, et al. Effect of fissure integrity on lung volume reduction using a polymer sealant in advanced emphysema. Thorax 2012; 67:e302–e308. doi: 10.1136/thoraxjnl-2011-201038.
Snell G, Herth FJF, Hopkins P, et al. Bronchoscopic thermal vapor ablation therapy in the management of heterogeneous emphysema. Eur Respir J 2012; 39:1326–1333.
Gompelmann D, Heussel CP, Eberhardt R, et al. Efficacy of bronchoscopic thermal vapor ablation and lobar fissure completeness in patients with heterogeneous emphysema. Respiration 2012; 83:400–406.
Herth FJ, Eberhard R, Gompelmann D, et al. Bronchoscopic lung volume reduction with a dedicated coil: a clinical pilot study. Ther Adv Respir Dis 2010; 4:225Y231.
Slebos DJ, Klooster K, Ernst A, et al. Bronchoscopic lung volume reduction coil treatment of patients with severe heterogeneous emphysema. Chest 2012; 142:574–582.
Gasparini S, Zuccatosta L, Bonifazi M, Bolliger CT. Bronchoscopic treatment of emphysema: state of the art. Respiration 2012; 84:250–263.
Влезте или се регистрирайте безплатно, за да получите достъп до пълното съдържание и статиите на списанието в PDF формат.